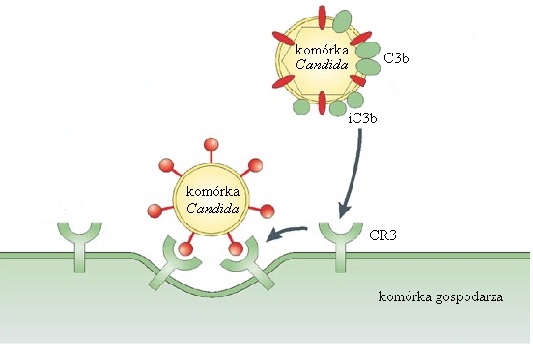
Drożdżaki z rodzaju Candida wydzielają do tkanek żywiciela kwasy i enzymy trawienne, powodując ich uszkodzenie. Wytwarza się wówczas ognisko grzybicze, któremu towarzyszy stan zapalny, charakteryzujący się obrzękiem, bólem i zaczerwienieniem. Zdrowe komórki i tkanki są w stanie obronić się przed enzymatycznym atakiem drobnoustrojów, natomiast komórki osłabione zazwyczaj stają się ich pożywką. Produkty przemiany materii drożdżaków są wydalane do tkanek organizmu, stąd trafiają do krwioobiegu, wywołując zatrucie organizmu żywiciela oraz osłabienie układu odpornościowego [13].
Grzyby mikroskopowe z rodzaju Candida wytwarzają substancje o charakterze endotoksyn, które są groźne dla organizmu żywiciela. Spośród nich najbardziej poznana jest kandydotoksyna, która wykazuje działanie toksyczne w stosunku do komórek zainfekowanego organizmu oraz uszkadza system odpornościowy, nasilając rozprzestrzenianie się zakażenia. Toksyny, uszkadzając błonę śluzową jelita cienkiego, zmniejszają powierzchnię wchłaniania składników pokarmowych, natomiast uszkadzając śluzówkę jelita grubego powodują przenikanie toksyn, metali ciężkich oraz alergenów pokarmowych do organizmu z masy kałowej. Komórki Candida wytwarzają także neurotoksyny, substancje chemiczne wywierające negatywne działanie na ośrodkowy układ nerwowy- mózg, które wywołują stany depresyjne i rozchwianie emocjonalne. Często zdarza się, ze objawy te przybierają formę fobii, nerwicy, natręctw, a w wielu przypadkach przypominają schizofrenię [13].
Zakażenia drożdżakami Candida są endogenne, gdyż czynnik zakaźny jest obecny w organizmie. W przypadku gdy układ immunologiczny zostaje osłabiony, może dojść do rozprzestrzenienia się drobnoustrojów wewnątrz organizmu, co prowadzi do groźnej choroby – kandydozy. Dość powszechne jest występowanie powierzchniowych zakażeń drożdżakami z rodzaju Candida dotyczących skóry i błon śluzowych. Zmiany najczęściej dotyczą okolic często kolonizowanych przez Candida takie jak jama ustna i pochwa oraz fałdy skórne. Opisywane są również powierzchowne zakażenia dotyczące paznokci i wałów okołopaznokciowych. W przypadku osób z zaburzeniami układu odpornościowego może dojść do zajęcia znacznych obszarów skóry gładkiej, błon śluzowych odcinków przewodu pokarmowego oraz narządów wewnętrznych [Tabela 2]. Przebieg zakażeń wywołanych grzybami mikroskopowymi z rodzaju Candida może być ostry lub przewlekły [13].
Tabela 2. Występowanie w ustroju człowieka grzybów z rodzaju Candida [10].

W zależności od lokalizacji zakażenia wywołanego przez drożdżaki z rodzaju Candida można wyróżnić następujące postacie kliniczne kandydozy [14].
• skórna: przewlekłe ropne zapalenie skóry i mieszków włosowych, zapalenie okołowargowe skóry, zapalenie w fałdzie pachwinowo-udowym, międzypośladkowym i okołoodbytnicze, owrzodzenia podudzi,
• układu oddechowego: ostre pierwotne zapalenie płuc, wtórne zapalenie płuc, aspiracyjne zapalenie płuc i zapalenie oskrzeli,
• układu moczowego: zapalenie pęcherza, odmiedniczkowe zapalenie nerek, zakażenie grzybicze przeszczepionej nerki,
• przewodu pokarmowego: jamy ustnej, przełyku, żołądka, jelita grubego, grzybicze zapalenie otrzewnej, pęcherzyka żółciowego; zespoły jelitowe potwierdzone histopatologicznie dotyczą nieżytowych, krwotoczno-martwiczych lub rzekomobłoniastych, martwiczych enterocolitis,
• ośrodkowego układu nerwowego,
• układu kostno-stawowego: zapalenie szpiku i kości (osteomyelitis), zapalenie kości, zapalenie mięśni (myositis),
• kandydoza oka,
• zapalenie wsierdzia (endocarditis), zwłaszcza u pacjentów ze sztucznymi zastawkami,
• posocznica.
Streszczenie
Grzybice należą do chorób bardzo ciężkich i przewlekłych, a ich leczenie jest trudne i długotrwałe. W ciągu ostatnich lat częstość występowania infekcji grzybiczych znacznie wzrosła. Najczęściej atakującym nasz organizm gatunkiem grzyba jest Candida albicans. Stanowi on przyczynę ponad 80% wszystkich zakażeń grzybiczych.
Organizm człowieka stanowi dla grzyba idealne środowisko bytowania. Patogen wykorzystuje czystą postać glukozy, aminokwasy oraz tlen i składniki odżywcze, dając nam w zamian szkodliwe produkty fermentacji alkoholowej oraz dwutlenek węgla. W efekcie drożdże z rodzaju Candida uszkadzają błonę śluzową i kosmki jelitowe, wywołując nieprzyjemne objawy gastryczne, a także problemy z wchłanianiem pokarmu. Plecha wytwarzana przez nie w ściankach jelita produkuje enzymy, które rozkładają białko. Dzięki czemu w szybkim tempie się rozrastają i zakażają nowe miejsca, tworząc kolejne ogniska zapalne. Oprócz tego, Candida, w formie rozwiniętej grzybni, może produkować neurotoksyny, które przyczyniają się do zatrucia organizmu, porażając przy tym nerwy.
Candida występuje naturalne w jamie ustnej, jelitach, pochwie czy na skórze, jednak są to ilości, które nie zagrażają naszemu zdrowiu. W przypadku gdy układ immunologiczny zostaje osłabiony, może dojść do rozprzestrzenienia się patogenów wewnątrz organizmu, co prowadzi do groźnej choroby – kandydozy. Najczęściej zajęte są błony śluzowe, rzadziej powierzchnia skóry lub inne narządy (grzybica głęboka). Jest to częstym problemem przy długotrwałym stosowaniu antybiotyków, leków immunosupresyjnych (przy przeszczepach), jak i przy zakażeniach HIV oraz po wyniszczającej chemioterapii. Warunkami sprzyjającymi grzybicy są również procesy gnilne w przewodzie pokarmowym oraz zakwaszenie organizmu, związane ze złym odżywianiem.
Słowa kluczowe: Candida albicans, kandydoza, patogenność Candida, mimikra molekularna.
Autor: Katarzyna Czuba
Literatura:
1. Adamski Z., Batura-Gabryel H., 2007. Mikrobiologia lekarska, Uniwersytet Medyczny im Karola Marcinkowskiego, 19-32.
2. McCullough M. J., Ross B. C., Reade P. C. 1996. Candida albicans: a review of its history, taxonomy, epidemiology, virulence attributes, and methods of strain differentiation, Int. J. Oral Maxillofac. Surg., 25: 136-144.
3. Macura A. B. 1994. Przyleganie - jedna z determinant patogenności grzybów Candida, Mikol. Lek., 1: 73-79.
4. McCourtie J., Douglas L.J. 1984. Relationship between cell surface composition, adherence and virulence of Candida albicans, Infect. Immun., 45: 6-12.
5. Chaffin W. L., Lopez-Ribot J. L., Casanova M., Gozalbo D., Martinez J. P. 1998. Cell Wall and Secreted Proteins of Candida albicans: Identification, Function, and Expression, Microbiol. Mol. Biol. Rev., 62: 130-180.
6. Naglik J., Antje A., Bader O., Hube B. 2004. Candida albicans proteinases and host/pathogen interaction, Cell. Microbiol., 6: 915-926.
7. Ghannoum M. A., Abu-Elteen K. H. 1990. Pathogenicity determinants of Candida, Mycoses, 33: 65-282.
8. Haynes K. 2001. Virulence in Candida species, Trends Microbiol, 9: 591-596.
9. Odds F. C. 1994. Pathogenesis of Candida infections, J. Amer. Ac. Dermatol., 31: S2-S5.
10. Baran E. 1988. Zarys mikologii lekarskiej, Wyd. Volumed, 297-309, 591-619.
11. Gustafson K. S., Vercellotti G. M., Bendel C. M. i wsp. 1991. Malecular mimicry in Candida albicans. Role of an integrin analogue in adhesion of the yeast to human endothelium, J. Clin. Invest., 87: 1896-1902.
12. Gliński Z., Kostro K. 2004. Immunobiologia, Państwowe Wydawnictwo Rolnicze i Leśne, 194-199.
13. Coogan M.M., Fidel P.L. Jr., Komesu M.C., Maeda N., Samaranayake L.P. 2006. Candida and mycotic infections, Adv. Dent. Res., 19: 130-138.
14. Zaremba M. L., Borowski J. 2004. Mikrobiologia lekarska, WL PZWL, 422-431.
15. Deepe G. S., Bullock W. E. 1990. Immunological Aspects of Fungal Pathogenesis, Eur. J. Clin. Microbiol. Infect Dis., 9: 567-579.
16. www.sciencephoto.com/media/427207/view
17. www.nature.com/nrmicro/journal/v6/n2/box/nrmicro1824_BX1.html